
краевое государственное бюджетное
профессиональное образовательное учреждение
«Красноярский медицинский техникум»
Выпускная квалификационная работа
(дипломный проект)
Деятельность медицинской сестры по профилактики послеоперационных осложнений у офтальмологических больных
|
Допущен к защите на ГИА |
Выполнил: Аникина Валерия Олеговна студент очно-заочной формы обучения специальности 34.02.01 Сестринское дело ____________ (подпись) |
|
Выпускная квалификационная работа защищена «__»____________20__г. Оценка _______________ Секретарь ГЭК __________ |
Научный руководитель Т.Ю.Федотова ___________ (подпись) |
2020
CОДЕРЖАНИЕ
1. Краткая аннотация проекта
2. Паспорт дипломного проекта
3.Теоретическая часть дипломного проекта
3.1 Строение глаза. Заболевания глаз.
3.1.1 Холязион
3.1.2 Блефарит
3.1.3 Глаукома
3.1.4 Близорукость
3.2. Осложнения
3.2.1 Операционные осложнения
3.2.2 Осложнения послеоперационного периода.
3.3 Meтoды диaгнocтики бoлeзнeй глaз
3.4 Профилактика глазных заболеваний
3.4.1 Вторичная профилактика послеоперационных осложнений
3.5 Роль медицинской сестры в профилактике послеоперационных осложнений у офтальмологических больных
3.6 Выводы по теоретической части
4. Этапы проведения проекта
4.1 Подготовительный этап
4.2 Основной этап
4.3 Заключительный этап
5. Календарный план проекта
6. Ожидаемые результаты
7. Оценка результатов
8. Перспективы развития проекта
9. Риски реализации проекта
10. Пути решения рисков исполнения проекта
11. Бюджет проекта
Список литературы
Приложение 1Анкета информированности пациентов в послеоперационном периоде о профилактике послеоперационных осложнений у офтальмологических больных
Приложение 2План занятий
Приложение 3Презентационное сопровождение занятия
Приложение 4Анкета оценки эффективности занятия
Приложение 5Памятка о профилактики послеоперационных осложнений у офтальмологических больных
Приложение 6Лист самонаблюдения и учета факторов риска послеоперационных осложнений у офтальмологического пациента
Данный проект направлен на повышение информированности пациентов офтальмологического отделения о профилактике послеоперационных осложнений.
В ходе дипломного проекта, мы проводили обучение пациентов офтальмологического отделения осуществлять профилактические мероприятия по предотвращению послеоперационных осложнений.
План обучения основывался на анализе данных анкетирования пациентов находящихся в глазном отделении в послеоперационном периоде и оценке вероятности послеоперационных осложнений, а также включил в себя беседу с пациентами с мультимедийным сопровождением и работой с памяткой-инструкцией по профилактике послеоперационных осложнений.
Созданный методический материал по тематике проекта будет использован в работе медицинского поста, как дополнительное информационное обеспечение пациентов.
Сроки проведения дипломного проекта: сентябрь 2019г. – июнь 2020г
Актуальность проекта связана с тем, что несмотря на достижения современной медицины, частота послеоперационных осложнений в офтальмологии остается высокой. Остро стоит и сама проблема послеоперационных осложнений, развитие которых заметно отягощает основное заболевание, удлиняет время пребывания больного в стационаре, увеличивает стоимость лечения и негативно сказывается на сроках восстановления трудоспособности оперированных больных.
Несмотря на эффективное хирургическое лечение, частота послеоперационных осложнений остается высокой, поэтому я бы хотела посвятить написание своего дипломного проекта профилактике послеоперационных осложнений у офтальмологических больных.
Цель проекта: Повысить информированность пациентов в послеоперационном периоде профилактике осложнений
Задачи проекта:
· Изучить нормативную и научную литературу по теме дипломного проекта
· Изучить основные виды послеоперационных осложнений
· Провести мероприятия направленные на профилактику послеоперационных осложнений
· Создать методический материал для пациентов офтальмологического отделения
· Обучить пациентов офтальмологического отделения осуществлять профилактические мероприятия по предотвращению послеоперационных осложнений
· Провести анализ результатов проектной работы
Целевая группа: пациенты среднего возраста (25 человек) КГБУЗ «Красноярская краевая офтальмологическая клиническая больница имени профессора П.Г. Макарова»
Исполнители: обучающаяся специальности 34.02.01 Сестринское дело очно-заочной формы обучения – Аникина В.О. и научный руководитель дипломного проекта Федотова Т.Ю.
География проекта: Красноярский край, город г. Красноярск, ул. Никитина, 1в КГБУЗ «Красноярская краевая офтальмологическая клиническая больница имени профессора П.Г. Макарова»
Тип проекта: практико-ориентировочный
Срок реализации проекта: сентябрь 2019г. – июнь 2020г.
Глаз (лат. oculus) — сенсорный орган (орган зрительной системы) человека и животных, обладающий способностью воспринимать электромагнитное излучение в световом диапазоне длин волн и обеспечивающий функцию зрения. У человека через глаз поступает около 90 % информации из окружающего мира.
Внутреннее строение глаза
1. Задняя камера,
2. Зубчатый край,
3. Ресничная (аккомодационная) мышца,
4. Ресничный (цилиарный) поясок,
5. Шлеммов канал,
6. Зрачок,
7. Передняя камера,
8. Роговица,
9. Радужная оболочка,
10. Кора хрусталика,
11. Ядро хрусталика,
12. Цилиарный отросток,
13. Конъюнктива,
14. Нижняя косая мышца,
15. Нижняя прямая мышца,
16. Медиальная прямая мышца,
17. Артерии и вены сетчатки,
18. Слепое пятно,
19. Твердая мозговая оболочка,
20. Центральная артерия сетчатки,
21. Центральная вена сетчатки,
22. Зрительный нерв,
23. Вортикозная вена,
24. Влагалище глазного яблока,
25. Жёлтое пятно,
26. Центральная ямка,
27. Склера,
28. Сосудистая оболочка глаза,
29. Верхняя прямая мышца,
30. Сетчатка
Глазное яблоко состоит из оболочек, которые окружают внутреннее ядро глаза, представляющее его прозрачное содержимое — стекловидное тело, хрусталик, водянистая влага в передней и задней камерах. [15]
Ядро глазного яблока окружают три оболочки: наружная, средняя и внутренняя.
1. Наружная — очень плотная фиброзная оболочка глазного яблока (tunica fibrosa bulbi), к которой прикрепляются наружные мышцы глазного яблока, выполняет защитную функцию и благодаря тургору обусловливает форму глаза. Она состоит из передней прозрачной части — роговицы, и задней непрозрачной части белесоватого цвета — склеры.
2. Средняя, или сосудистая, оболочка глазного яблока (tunica vasculosa bulbi), играет важную роль в обменных процессах, обеспечивая питание глаза и выведение продуктов обмена. Она богата кровеносными сосудами и пигментом (богатые пигментом клетки хориоидеи препятствуют проникновению света через склеру, устраняя светорассеяние). Она образована радужкой, ресничным телом и собственно сосудистой оболочкой. В центре радужки имеется круглое отверстие — зрачок, через которое лучи света проникают внутрь глазного яблока и достигают сетчатки (величина зрачка изменяется в результате взаимодействия гладких мышечных волокон — сфинктера и дилататора, заключённых в радужке и иннервируемых парасимпатическим и симпатическим нервами). Радужка содержит различное количество пигмента, от которого зависит её окраска — «цвет глаз».
3. Внутренняя, или сетчатая, оболочка глазного яблока (tunica interna bulbi), — сетчатка — рецепторная часть зрительного анализатора, здесь происходит непосредственное восприятие света, биохимические превращения зрительных пигментов, изменение электрических свойств нейронов и передача информации в центральную нервную систему.
С функциональной точки зрения оболочки глаза и её производные подразделяют на три аппарата: рефракционный (светопреломляющий) и аккомодационный (приспособительный), формирующие оптическую систему глаза, и сенсорный (рецепторный) аппарат.
Светопреломляющий аппарат
Светопреломляющий аппарат глаза представляет собой сложную систему линз, формирующую на сетчатке уменьшенное и перевёрнутое изображение внешнего мира, включает в себя роговицу, камерную влагу — жидкости передней и задней камер глаза, хрусталик, а также стекловидное тело, позади которого лежит сетчатка, воспринимающая свет.
Аккомодационный аппарат
Аккомодационный аппарат глаза обеспечивает фокусировку изображения на сетчатке, а также приспособление глаза к интенсивности освещения. Он включает в себя радужку с отверстием в центре — зрачком — и ресничное тело с ресничным пояском хрусталика.
Фокусировка изображения обеспечивается за счёт изменения кривизны хрусталика, которая регулируется цилиарной мышцей. При увеличении кривизны хрусталик становится более выпуклым и сильнее преломляет свет, настраиваясь на видение близко расположенных объектов. При расслаблении мышцы хрусталик становится более плоским, и глаз приспосабливается для видения удалённых предметов. Так же в фокусировке изображения принимает участие и сам глаз в целом. Если фокус находится за пределами сетчатки — глаз (за счёт глазодвигательных мышц) немного вытягивается (чтобы видеть вблизи). И наоборот округляется, при рассматривании далёких предметов.
Зрачок представляет собой отверстие переменного размера в радужной оболочке. Он выполняет роль диафрагмы глаза, регулируя количество света, падающего на сетчатку. При ярком свете кольцевые мышцы радужки сокращаются, а радиальные расслабляются, при этом зрачок сужается, и количество света, попадающего на сетчатку уменьшается, это предохраняет её от повреждения. При слабом свете наоборот сокращаются радиальные мышцы, и зрачок расширяется, пропуская в глаз больше света.
Рецепторный аппарат
Рецепторный аппарат глаза представлен зрительной частью сетчатки, содержащей фоторецепторные клетки (высокодифференцированные нервные элементы), а также тела и аксоны нейронов (проводящие нервное раздражение клетки и нервные волокна), расположенных поверх сетчатки и соединяющиеся в слепом пятне в зрительный нерв.
Сетчатка также имеет слоистое строение. Устройство сетчатой оболочки чрезвычайно сложное. Микроскопически в ней выделяют 10 слоёв. Самый наружный слой является свето-цветовоспринимающим, он обращен к сосудистой оболочке (вовнутрь) и состоит из нейроэпителиальных клеток — палочек и колбочек, воспринимающих свет и цвета, следующие слои образованы проводящими нервное раздражение клетками и нервными волокнами. У человека толщина сетчатки очень мала, на разных участках она составляет от 0,05 до 0,5 мм.
Свет входит в глаз через роговицу, проходит последовательно сквозь жидкость передней (и задней) камеры, хрусталик и стекловидное тело, пройдя через всю толщу сетчатки, попадает на отростки светочувствительных клеток — палочек и колбочек. В них протекают фотохимические процессы, обеспечивающие цветовое зрение.
Областью наиболее высокого (чувствительного) зрения, центрального, в сетчатке является так называемое жёлтое пятно с центральной ямкой, содержащей только колбочки (здесь толщина сетчатки до 0,08—0,05 мм). В области желтого пятна сосредоточена также основная часть рецепторов, ответственных за цветовое зрение (цветоощущение). То есть вся световая информация, которая попадает на жёлтое пятно, передается в мозг наиболее полно. Место на сетчатке, где нет ни палочек, ни колбочек называется слепым пятном; оттуда зрительный нерв выходит на другую сторону сетчатки и далее в мозг.
У позвоночных позади сетчатки расположен тапетум — особый слой сосудистой оболочки глаза, выполняющий функцию зеркальца. Он отражает прошедший сквозь сетчатку свет обратно на неё, таким образом повышая световую чувствительность глаз. Покрывает всё глазное дно или его часть, визуально напоминает перламутр.
Заболевания глаз — органические и функциональные поражения зрительного анализатора человека, ограничивающие его способность видеть, а также поражения придаточного аппарата глаза.
Заболевания зрительного анализатора обширны и их принято группировать в несколько разделов:
· Заболевания век
· Заболевания слезных органов
· Заболевания конъюнктивы
· Заболевания склеры
· Заболевания роговицы
· Заболевания хрусталика
· Заболевания стекловидного тела
· Заболевание радужной оболочки
· Заболевания сетчатки
· Заболевания зрительного нерва
· Нарушения циркуляции водянистой влаги
· Заболевания глазодвигательного аппарата
· Заболевания глазницы
· Нарушения рефракции (аметропии)
Рассмотрим некоторые из них.
Халязион (от греч. градинка, узелок) – округлой формы плотное образование в области края века, возникающее вследствие хронического воспаления мейбомиевой железы. [17]
Мейбомиевы железы – это разветвленные сальные железы в толще хряща верхнего и нижнего века, выводные протоки которых открываются у линии роста ресниц. В норме мейбомиевы железы вырабатывают жировой секрет, который входит в состав увлажняющей глаз слезной пленки и служит для смазки роговицы и краев век. Благодаря этому маслянистому секрету уменьшается трение между краем век и передней поверхностью глаза при моргании.
При закупорке выводного протока железы жировой секрет накапливается внутри нее, железа увеличивается в размерах и постепенно превращается в плотное округлое образование, окруженное капсулой.
Среди причин возникновения заболевания называют заболевания желудочно-кишечного тракта (дискинезия желчевыводящих путей, дисбактериоз, хронический гастрит или энтероколит), ослабление иммунитета после перенесенного простудного заболевания. Появлению халязиона может предшествовать воспаление края века (блефарит, мейбомиит).
Симптомы
Халязион выявляют у людей разного возраста, в том числе у детей. При неосложненном течении заболевания основной жалобой пациентов является наличие округлого образования у края верхнего или нижнего века, постепенно увеличивающегося в размерах. Халязион не вызывает болезненных ощущений и как правило не влияет на остроту зрения. Зрение может снижаться лишь в том случае, если образование достигает значительных размеров и оказывает механическое воздействие на роговицу.
При осмотре в толще хряща верхнего или нижнего века выявляется округлое образование плотноэластической консистенции, не спаянное с окружающими тканями. Размер образования может варьировать от совсем небольшого (несколько миллиметров) до сравнимого с небольшой горошиной. Слизистая века в области халязиона гиперемирована, кожа над ним не изменена.
В случае присоединения вторичной инфекции возникает абсцедирование халязиона. При этом наблюдается локальный отек и гиперемия кожи вокруг халязиона. Если образуется свищ, канал между полостью халязиона и кожей века, наблюдается самопроизвольное вскрытие халязиона. Кожа в области свищевого отверстия краснеет и покрывается корочками, обнаруживается избыточное разрастание ткани (грануляции).
Лечение халязиона
Тактика лечения халязиона в зависимости от давности патологического процесса и наличия или отсутствия симптомов воспаления будет разной. Независимо от размеров образования не стоит заниматься самолечением, ведь только врач может назначить эффективное и безопасное лечение. Помните: чем дольше существует халязион, тем большей будет вероятность того, что потребуется хирургическое лечение.
Халязионы небольших размеров могут самопроизвольно рассасываться. Для профилактики возникновения халязиона важно вовремя и в полном объеме проводить лечение острого блефарита или мейбомиита.
При неосложненном течении заболевания на ранних стадиях показано терапевтическое лечение. Назначают дезинфицирующие глазные капли и закладывание желтой ртутной глазной мази. Для лечения свежего халязиона могут применяться теплые компрессы, УВЧ-терапия в сочетании с пальцевым массажем закупоренной железы. Тепловые процедуры противопоказаны при наличии симптомов воспаления халязиона, т.к. это может стимулировать распространение воспалительного процесса на близлежащие ткани и развитие флегмоны или абсцесса века.
Хороший лечебный эффект дают инъекции кортикостероидов ("Кеналог", "Дипроспан"). Препарат вводится тонкой иглой в полость халязиона и вызывает постепенное рассасывание новообразования.
Если заболевание носит рецидивирующий характер, возникает на фоне заболеваний желудочно-кишечного тракта, рекомендуется гигиеническая обработка век в сочетании с массажем век. Это способствует уменьшению риска закупорки мейбомиевых сальных желез и развития халязиона.
Операция по удалению халязиона
Наиболее эффективным способом лечения халязиона является хирургическое удаление:
Операция проводится амбулаторно в течение 20-30 минут, под местным обезболиванием. Халязион захватывают специальным окончатым зажимом и вскрывают, после чего производится вылущивание его содержимого вместе с капсулой. При наличии свищевого хода выполняется разрез вдоль всей его длины и иссечение измененных тканей. По завершении всех манипуляций накладываются швы и тугая давящая повязка на область прооперированного глаза. Для профилактики осложнений назначаются противовоспалительные глазные капли или мазь в течение 5-7 дней после операции.
Блефарит (лат. blepharitis — воспаление век) — большая группа различных болезней глаз, сопровождающихся хроническим воспалением краев век. Данное заболевание имеет множество причин, которые не всегда находятся в офтальмологической сфере, но, вне зависимости от этого, проявления блефарита схожи.[17]
Причины
Причинами блефарита могут быть аллергия, нарушения рефракции (близорукость, дальнозоркость), паразитарные заболевания (в том числе и клещевое поражение век), общее снижение иммунитета, авитаминозы, энокринные нарушения, прием медикаментов, вредные привычки, патология со стороны желудочно-кишечного тракта, стрессы и т.д. Зачастую, для того, чтобы установить истинную причину развития блефарита, пациенту требуется пройти полное обледлование организма и проконсультироваться у нескольких специалистов. Появление блефарит служит тревожным сигналом сниженных защитных сил организма.
Виды блефарита
В зависимости от условий возникновения и характерных признаков данное заболевание подразделяют на четыре основных вида.
Блефарит чешуйчатый. Для него характерно покраснение и утолщение края век, заметны выделения сальных желез, скопление эпителия в виде чешуек (отсюда и название), слипшиеся ресницы.
Блефарит язвенный. Характеризуется образованием язв, луковицы ресниц имеют гнойное содержимое.
Розацеа блефарит. Характеризуется появлением на коже век мелких серовато-красных узелков, на которых расположены пустулы (первичные элементы сыпи с гнойным содержимым). Довольно часто сочетается с розовыми угрями.
Демодекозный блефарит. Вызывается клещом Демодексом, который живет в луковицах ресниц. При этом на ресницах образуются "муфты". Могут поражаться и другие участки лица.
Анатомически блефарит разделяется на передний краевой (поражается только ресничный край века), задний краевой (сопровождается воспалением мейбомиевых желез) и ангулярный (воспаляются области углов глаз).
Диагностика
Диагностировать блефарит можно при осмотре век с помощью специального офтальмологического микроскопа — щелевой лампы. В некоторых случаях необходимо дополнительное лабораторное исследование клеточного и микробного состава соскоба конъюнктивы. Однако важно не забывать, что правильный диагноз может поставить только врач.
Симптомы
Блефарит может протекать в различной степени выраженности. Для легкого течения характерно незначительная гиперемия и едва заметная отечность краев век, покрывающихся у корней ресниц мелкими легко отделяющимися чешуйками. Веки могут не сильно чесаться, иногда выпадают ресницы, ощущается тяжесть век. Глаза слезятся и быстро наступает зрительное утомление, появляется чувствительность к яркому свету, пыли, ветру и другим раздражителям. При тяжелом течении блефарита у пациента по краю века происходит образование гнойных корочек. После отделения этих корочек появляются язвы, с кровоточащей поверхностью, чье рубцевание может привести к неправильному росту ресниц и деформации самого века (завороту или вывороту). Ресницы часто выпадают, а новые растут очень слабо.
Лечение
Лечение блефарита часто включает в себя обработки специфическими лекарственными средствами, в зависимости от причины, вызвавшей заболевание: при демодекозной природе - Блефарогель №2, Демалан и др., при бактериальной - тетрациклиновой глазной мазью, если имеет место аллергия - гидрокортизоновой мазью. Применяются и антисептические средства - Блефарогель, Мирамистин, раствор календулы и т.д. Используются и глазные капли - с антибиотиками и противовоспалительными компонентами (Тобрадекс, Макситрол и др.).
В некоторых случаях, например при нарушении выведения секрета из желез века, при блефарите рекомендуется проводить массаж век, но это возможно только при получении точных врачебных инструкций. Лечение блефарита должно осуществляться комплексно, с проведением ежедневных гигиенических процедур и применением нескольких средств.
Глауко́ма (др.-греч. γλαύκωμα — «синее помутнение глаза» от γλαυκός — «светло-синий, голубой») — большая группа глазных заболеваний, характеризующаяся постоянным или периодическим повышением внутриглазного давления с последующим развитием типичных дефектов поля зрения, снижением зрения и атрофией зрительного нерва.[9]
Формы глаукомы
Открытоугольная глаукома составляет более 90 % всех случаев заболевания этим недугом. При этой форме глаукомы радужно-роговичный угол открыт, что и обусловило её название. По причинам, ещё до конца не выясненным, нарушен отток внутриглазной жидкости. Это приводит к её накоплению и постепенному, но постоянному повышению давления, которое в конечном счете может разрушить зрительный нерв и вызвать потерю зрения, если не обнаружить это вовремя и не начать медикаментозное лечение под контролем врача.
Закрытоугольная глаукома — более редкая форма глаукомы, которая в основном бывает при дальнозоркости у людей в возрасте старше 30 лет. При этой форме глаукомы давление в глазу поднимается быстро. Все, что заставляет зрачок расширяться, например тусклый свет, некоторые медикаменты и даже расширяющие капли для глаз, которые закапывают перед обследованием глаза, может стать причиной того, что у некоторых людей радужная оболочка заблокирует отток внутриглазной жидкости. Когда возникает такая форма заболевания, глазное яблоко быстро затвердевает, и неожиданное давление вызывает боль и затуманивание зрения.
Развитие глаукомы
Развитие глаукомы ведет к необратимому процессу полной потери зрения. Сначала начинает ухудшаться периферийное зрение. Затем изменения происходят во всем поле зрения. Если давление продолжает расти, а больной не прибегает к лечению, — зрение постепенно ухудшается вплоть до слепоты, так как отмирает глазной нерв.
Острый приступ глаукомы
Приступ, возникающий в результате резкого повышения внутриглазного давления (ВГД), которое вызывает нарушение кровообращения глаза и может привести к необратимой слепоте.
Приступ начинается внезапно. Появляется боль в глазу, в соответствующей половине головы, особенно на затылке, тошнота, нередко рвота, общая слабость. Острый приступ глаукомы нередко принимают за мигрень, гипертонический криз, отравление, что приводит к тяжёлым последствиям, ибо помощь такому больному необходимо оказывать в первые часы заболевания.
При остром приступе глаукомы глаз краснеет, веки отекают, роговица становится мутной, зрачок расширяется, принимает неправильную форму. Зрение резко понижено. При пальпаторном исследовании ВГД резко повышено — глаз твёрдый. Необходимо немедленно начать закапывать в глаз 2 % раствор пилокарпина каждый час. Можно добавить закапывание фосфакола или армина 3 раза в сутки. Внутрь дать больному 0,25 г диакарба (противопоказано при наличии у больного мочекаменной болезни), 20 г слабительной соли, сделать горячие ножные ванны. На ночь дать снотворное. Больного необходимо срочно (при возможности - немедленно) доставить к офтальмологу.
Лечение глаукомы
Повреждение нерва и потерю зрения при глаукоме невозможно восстановить, но существуют методы лечения, которые позволяют замедлить или остановить прогрессирование заболевания. Лечение может сделать внутриглазное давление нормальным и предотвратить или приостановить дальнейшее повреждение нерва и развитие слепоты. Лечение может включать использование глазных капель, таблеток (редко), марихуаны, лазер, и иные методы или микрохирургическое лечение глаукомы.
Близорукость (миопия) – заболевание глаз, при котором изображение объекта фокусируется не на сетчатке глаза, а перед ней, что ведет к появлению размытия и нечеткости изображений предметов, находящихся вдали. При взгляде на близкорасположенные объекты, такой проблемы не возникает: близорукий человек достаточно хорошо видит вблизи, отсюда и появилось русскоязычное название заболевания – близорукость. Заболевание развивается вследствие изменения формы и размеров глазного яблока – из нормальной (сферической формы) глаз становится более вытянутым, овальным
Заболеваемость близорукостью постоянно увеличивается, на сегодняшний момент процент близоруких детей школьного возраста составляет порядка 20%, возрастая в студенческие годы, по данным различных источников, вдвое - до 40%.
Причины
Причины близорукости могут быть различными. В настоящее время выделяют несколько основных факторов:
1) Наследственные причины: Установлена связь между имеющейся близорукостью родителей и детей. Если у обоих родителей имеется близорукость, то риск развития заболевания у детей до 18 составляет более 50%. Если же оба родителя имеют нормальное зрение, то близорукость развивается не более чем в 10% случаев.
2) Интенсивные зрительные нагрузки на близком расстоянии: Развитее близорукости наиболее часто наблюдается в школьные и студенческие годы, когда зрительные нагрузки наиболее интенсивны.
3) Неправильная коррекция: Очень важно при первом подборе очков или контактных линз соблюдать правила коррекции и исключить ложную близорукость. Для предотвращения прогрессирования близорукости необходимо соблюдать рекомендации по ношению очков (или линз), а так же регулярно проверять зрение.
4) Сосудистые факторы: Зачастую близорукость развивается на фоне нарушения кровоснабжения глаз, на фоне различных заболеваний.
5) Неполноценное питание: Отсутствие в рационе витаминов и микроэлементов, играющих важную роль в синтезе тканей оболочки глаза (склеры), а так же участвующих световосприятии.
Симптомы близорукости
Основным симптомом близорукости является снижение зрения вдаль: предметы кажутся нечеткими, расплывчатыми. При этом для того, что бы улучшить четкость картинки, человек начинает щуриться (отсюда и произошло название «миопия» - от «щурящий глаза» с греческого). Вблизи человек видит четко. Кроме того, к симптомам близорукости можно отнести повышенную зрительную утомляемость и головные боли, возникающие при зрительных нагрузках.
Диагностика близорукости
Диагностика близорукости проводится врачом-офтальмологом. Для этого проводится полный осмотр, определяется острота зрения с коррекцией и без неё (визометрия) и другие специальные исследования (биомикроскопия, офтальмоскопия, осмотр глазного дна и т.д.).
При обнаружении у себя симптомов близорукости рекомендуется обращаться именно к врачу-офтальмологу, а не в оптику, т.к. в оптиках не всегда консультирует специалист с высшим медицинским образованием (офтальмолог, окулист) который может установить причину и назначить лечение, которое, возможно вернет Вам зрение. Обращаясь в оптику, где консультацию ведет оптометрист (человек со средним медицинским образованием, прошедший курсы по подбору очков), задача которого подбор и продажа очков, Вы рискуете навредить своим глазам.
Виды (степени) близорукости
В зависимости от силы линз, которые требуются для коррекции нарушений, различают следующие степени заболевания:
· Близорукость слабой степени (до 3-х диоптрий)
· Близорукость средней степени (от 3 до 6 диоптрий)
· Близорукость высокой степени (свыше 6 диоптрий)
Кроме того, различают прогрессирующую близорукость – заболевание, когда сила линз увеличивается более чем на одну диоптрию в год. Данная ситуация может привести к серьезным осложнениям и, зачастую, требует хирургического вмешательства.
Осложнения
К осложнениям близорукости можно отнести ряд состояний, которые развиваются вследствие удлинения глазного яблока. При этом происходит нарушение питания тканей глаза, могут наблюдаться дистрофические изменения в сетчатке, её разрывы и отслойки. Отслойка сетчатки глаза может привести к слепоте.
Лечение близорукости
Лечение близорукости можно разделить на два больших направления: коррекцию и непосредственно лечение.
Коррекцию близорукости осуществляют с помощью очков, контактных линз (мягких, жестких и ночных) и лазерных методов (Lasik). Сюда же можно отнести коррекцию интраокулярными линзами (линзу помещают внутрь глаза) и кератотомию (насечки на роговице, на настроящий момент не используется).
Каждый метод имеет свои достоинства и недостатки, показания и противопоказания, осложнения. Но принцип здесь один – изменить оптическую систему глаза так, чтобы изображение предмета сопоставить с сетчаткой глаза.
Лечение близорукости включает в себя медикаментозную терапию: витамины в виде таблеток (Лютеин Комплекс) и капель (Тауфон, Эмоксипин), средства улучшающие кровоснабжение, физиотерапевтические методы, гимнастику для глаз.
Для снятия спазма аккомодации испльзуют расширяющие зрачок капли (Ирифрин, Мидриацил и др.).
Профилактика близорукости
Профилактика близорукости требует комплексного подхода. Офтальмологи советуют проводить такие мероприятия, как:
· Правильная коррекция зрения
· Витаминотерапия (витамины для зрения с лютеином - "Лютеин Комплекс", "Антоциан Форте", для детей - "Лютеин Комплекс Детский")
· Соблюдение зрительного режима
· Тренировка глазных мышц
· Устранение сопутствующих заболеваний
· Общеукрепляющие процедуры (закаливание)
· Диета, богатая овощами, содержащими каротиноиды (морковь)
· Стимуляция кровообращения в тканях глаза (медикаментозная и физиотерапия)
· Склероукрепляющие операции (склеропластика)
Хирургическое лечение миопии
Хирургическое лечение миопии в настоящее время получило широкое распространение. Исследования в этой области проводятся в двух основных направлениях: укрепление растягивающегося заднего сегмента глазного яблока и уменьшение преломляющей силы глаза.
В последние 20 лет получили развитие операции на роговице, выполняемые с целью изменить ее преломляющую способность. Операции на роговице при миопии, естественно, не предупреждают ее прогрессирования и возникновения осложнений.
Что касается близорукости высокой степени, то при ней основная задача - предупредить ее прогрессирование и развитие осложнений. Важную роль в этом играют склеропластические операции. Смысл их заключается в наложении своеобразного бандажа, преимущественно на заднюю поверхность глаза, чтобы предупредить дальнейшее растяжение склеры в этом отделе. Эффект склеропластики при близорукости состоит в прекращении или резком замедлении прогрессирования миопии, а также в небольшом уменьшении степени миопии и повышении остроты зрения.
Осложнения могут возникнуть как во время проведения операции, так и в послеоперационном периоде. К наиболее часто встречающимся операционным осложнениям относятся кровотечения, затекание ПФОС под сетчатку, миграция СМ в переднюю камеру. В послеоперационном периоде также могут быть кровотечения, воспалительные процессы, изменение роговицы, изменение радужки, глаукома, катаракта, рецидивы ОС, макулярные отеки, окклюзия сосудов сетчатки.[12]
Кровотечение.
Наиболее частым осложнением, возникающим в ходе
витреоретинального оперативного вмешательства, является кровотечение.
Кровоизлияние может происходить из сосудов сетчатки, радужки, новообразованных
сосудов ЭРМ. Чаще всего это осложнение встречается у больных с ПДР. Сосуды
радужки начинают кровоточить при механическом расширении зрачка, при слишком
активном углублении передней камеры, при рассечении синехий и при иридэктомии.
Кровотечение из сосудов сетчатки и ЭРМ возникают при мембранопилинге,
деламинации и фрагментации мембран при ретинотомии.
Кровотечение в полость СТ резко ухудшает визуализацию и
существенно затрудняет проведение операции, поэтому нужно принять все меры,
чтобы его остановить. Небольшие геморрагии можно остановить, повысив ВГД путем
поднятия сосуда с инфузионной жидкостью [167]. Весьма эффективным является
применение гемостатических препаратов (диценон, контрикал, викасол и т. д.).
Если кровотечение продолжается, нужно прибегать к диатермокоагуляции
кровоточащих сосудов (рис. 10.7). Полезным может быть введение ПФОС, которое не
смешивается с кровью. Обладая высоким удельным весом, ПФОС оказывает давление
на сосуды и способствует остановке кровотечения. При этом имеется возможность
продолжить операцию, работая «в среде ПФОС» (рис. 10.16).
В ряде случаев целесообразно отложить завершение
операции, проведя краткосрочную (на 7-10 дней) тампонаду витреальной полости с
помощью ПФОС.
В случаях массивного кровотечения следует прибегать к
подключению в инфузионную систему воздушной помпы. Заполнение полости СТ
стерильным воздухом происходит с одновременной аспирацией взвеси крови (рис.
20.1). Это существенно улучшает визуализацию и иногда позволяет закончить
операцию, как было запланировано. В процессе борьбы с кровотечением очень важно
следить за тем, чтобы ВГД было слегка повышено. Гипотония, которая может
наступить при слишком активной аспирации кровяной взвеси или вследствие
подтекания жидкости через порт при смене инструментов, может спровоцировать
новое кровотечение.
Миграция ПФОС под сетчатку.
Затекание ПФОС через разрыв под сетчатку
свидетельствует о том, что сетчатка недостаточно мобилизована, что остаются
мембраны, фиксирующие складки сетчатки. Для борьбы с этим тяжелым осложнением
необходимо, прежде всего, тщательно удалить все эпиретинальные мембраны,
добиться полной подвижности сетчатки. Поэтому, прежде всего, не следует спешить
заполнять витриальную полость ПФОС выше уровня имеющихся разрывов сетчатки.
Вначале необходимо добиться полной мобилизации сетчатки, после чего она
практически полностью приляжет. ПФОС это не инструмент для растягивания
сетчатки, его задача — обеспечить удаление субретинальной жидкости и
гарантировать контакт сетчатки с хориоидеей.
Если же ПФОС попадает под сетчатку, то оно должно быть
полностью удалено. Сделать это через разрыв удается редко, обычно требуется
проведение достаточно широкой ретинотомии. Удаление ПФОС производится
аспирационной канюлей с силиконовым концом(рис. 20.2).
Миграция СМ в переднюю камеру при афакии.
В ходе введения легкого силикона в полость СТ на
афакичном глазу первая капля СМ, оторвавшись от канюли, может легко выйти в
переднюю камеру. Для того чтобы этого не случилось, нужно дополнительно ввести
ПФОС так, чтобы его верхняя граница была на уровне портов. В этом случае первые
порции СМ сразу же контактируют с ПФОС. В силу высокой адгезии между этими
веществами СМ удерживается на поверхности ПФОС и всплыть не может. Когда ПФОС
удалено полностью и СМ заполняет витреальную полость, выйти в переднюю камеру
мгновенно СМ не может, так как она заполнена ВГЖ. Требуется время, чтобы
всплывающее СМ вытеснило ВГЖ через дренажную систему глаза (рис. 20.3). Время
это зависит от количества введенного СМ, ширины зрачка и коэффициента легкости
оттока. При ширине зрачка 8 мм время это составляет в среднем 50 минут. За это
время нужно закончить операцию и придать больному положение «лицом вниз».
Опасность миграции
СМ в переднюю камеру значительно возрастает, если в ходе операции передняя
камера была вскрыта. При подтекании ВГЖ через разрез или парацентез силикон
сразу же выйдет в переднюю камеру (рис. 20.4). Чтобы этого не случилось, нужно
следить за герметичностью передней камеры, при необходимости наложить
дополнительные швы на разрез или парацентез, кроме того, очень важно, чтобы в
процессе введения СМ не было повышения ВГД.
Вытеснить силикон в витреальную полость можно с помощью
введения в переднюю камеру физиологического раствора, или вискоэластика, или
вискоэластика и физиологического раствора. При этом в переднюю камеру вводится
вискоэластик, а затем с помощью солевого раствора СМ окончательно вытесняется в
витреальную полость.
Кровотечения.
Геморрагии нередко осложняют течение
послеоперационного периода. Наиболее часто геморрагии встречаются при ПДР, но
могут быть и при других заболеваниях. Источником кровотечения могут являться
операционные входы, неоваскулярные ЭРМ, сосуды радужки и сетчатки. По
интенсивности геморрагии могут быть различными: от легкой взвеси, затрудняющей
осмотр глазного дна, до более выраженной, когда исчезает рефлекс. Степень
интенсивности геморрагии зависит, главным образом, от состояния офтальмотонуса
непосредственно после операции. Поэтому очень важна тщательная герметизация
операционных разрезов. Значительных геморрагий обычно не бывает в тех случаях,
когда в витреальную полость вводится силикон или воздушногазовая смесь. Полезно
после витрэктомии вводить некоторое количество (1,0-1,5 мм) стерильного воздуха
для пневмовазопексии в зоне склеротомии. Этот прием целесообразно использовать
также при удалении силикона и в некоторых других случаях.
Для лечения кровоизлияний в послеоперационном периоде
необходимо в первую очередь назначение гемостатических средств (диценон,
контрикал, викасол, гистохром и т. д.) и проведение активной рассасывающей
терапии (реополиглюкин, гемодез, эмульсия перфторана в виде внутривенных
капельных введений).[12]
К хирургическим вмешательствам следует прибегать, если
по данным УЗИ кровоизлияние сопровождается отслойкой сетчатки. В таких случаях,
кроме витрэктомии, необходимо введение ПФОС, эндолазеркоагуляция и замена ПФОС
на газ или силикон.
Достаточно редким осложнением, которое связано с
выраженной гипотонией глаза, является субхориоидальное кровоизлияние. Попытки
выпустить кровь из-под хориоидеи в первые часы или дни после геморрагии
обречена на неудачу. Выпускать кровь через склеротомию или склерэктомию можно
только через 10-15 дней, когда наступает гемолиз и кровь становится жидкой. К
этому вмешательству нужно прибегать в крайних случаях, если осложнение
сопровождается ОС, или если на единственном глазу имеется большой пузырь
геморрагической ОСО без тенденции к рассасыванию. В большинстве случаев
хориоидальные кровоизлияния рассасываются через 1-2 месяца. Назначение
гемостатической и рассасывающей терапии ускоряет процесс излечения.
Рецидивирующий гемофтальм.
Серьезной проблемой являются рецидивирующие гемофтальмы,
которые могут возникать на афакичных глазах после тяжелых травм, при ПДР,
васкулите и увеите. Достаточно эффективным при этом осложнении является метод
пневмовазопексии. Эта процедура может проводиться амбулаторно за щелевой
лампой.
Техника операции.
После капельной анестезии и наложения векорасширителя
под биомикроскопическим контролем производят прокол на 6-ти часах в области
лимба тонкой (0,3х12) одноразовой инъекционной иглой, одетой на шприц с
воздушно-газовой смесью. Хирург, введя конец иглы в переднюю камеру, удерживает
шприц в этом положении неподвижно, а ассистент, нажимая на поршень шприца,
вводит небольшое количество смеси так, чтобы получить легкое повышение ВГД
(рис. 20.7). Игла извлекается, под влиянием избыточного давления кровь вытекает
через прокол(рис. 20.8). Игла вновь вводится в переднюю камеру и добавляется
новая порция смеси, после чего игла опять выводится из глаза. Этот прием нужно
повторить несколько раз.
После того как газ заполнит большую часть полости
глаза, включая и всю переднюю камеру, больному предлагается снять подбородок с
подставки и, наклонив вперед голову, смотреть вниз. При таком положении газовый
пузырь уходит вверх, в витреальную полость, а передняя камера заполняется
взвесью крови, и жидкостно-газовая замена может быть продолжена. Чередуя смену
положения головы и введения газа несколько раз, можно полностью удалить из
глаза жидкую кровь. При этом и витреальная полость, и передняя камера будут
заполнены воздушно-газовой смесью.
В тех случаях, когда необходимо сохранить зрительные
функции, должна использоваться 20%-ная смесь фторсодержащего газа с воздухом. В
тех же случаях, когда целью лечения является сохранение глаза как
косметического органа, можно использовать более концентрированные смеси (40-60%).
Когда имеется стойкая гипотония и угроза субатрофии, оправданно использование
100%-ного фторсодержащего газа (перфторциклобутан, перфторметан,
сульфургексафторид).
Пневмовазопексия может при необходимости проводиться
неоднократно, на фоне гемостатического лечения. Эта методика может с успехом
использоваться не только в борьбе с рецидивирующими гемофтальмами, но и при
хронической хориоцилиарной отслойке на афакичных глазах.
Воспаление
Витрэктомия является малотравматичной операцией, и реактивное
воспаление после нее бывает незначительным. Однако у ослабленных пациентов, а
также при системных заболеваниях воспалительная реакция может быть выраженной.
Существенно усиливает воспалительный процесс неполное удаление хрусталиковых
масс, спонтанная или запланированная иридэктомия витреотомом. Имеется прямая
зависимость реакции глаза на операцию от объема вмешательства, реактивное
воспаление усиливается также и при обширной коагуляции. Затяжной воспалительный
процесс после витреоретинальных операций может стимулировать развитие ПВР, в
результате которой могут быть рецидивы ОС. Особенно активно следует бороться с
послеоперационной воспалительной реакцией на глазах, где еще до операции
имелась выраженная неоваскуляризация. В тяжелых случаях при отсутствии
адекватного противовоспалительного лечения прогрессирующая ПВР может привести к
атрофии глазного яблока.
После завершения каждой витреоретинальной операции
необходимо вместе с антибиотиками вводить под конъюнктиву кортикостероиды. В
послеоперационном периоде в большинстве случаев достаточно инстилляций
кортикостероидов (дексаметазон, триамцинолон) в сочетании с нестероидными
противовоспалительными препаратами (наклоф, волтарен) и мидриатиками
длительного действия (1%-ный раствор атропина, цикломед). В тяжелых случаях
необходимо применять субконъюнктивальные инъекции стероидов.
Изменение роговицы
Чаще всего роговая оболочка поражается при
бескапсульной афакии, когда проводится тампонада полости СТ силиконом.
Силиконовое масло нередко выходит в переднюю камеру, иногда заполняя ее (рис.
20.9). Возникающий при этом длительный постоянный контакт силикона с эндотелием
роговицы приводит к эндотелиальноэпителиальной дистрофии. Процесс развития
дистрофии на ранних стадиях обратимый, если ликвидировать контакт силикона с
роговицей, прозрачность ее восстанавливается. В тех случаях, когда удалить
силикон полностью нельзя из-за риска ОС, необходимо предпринять попытку
заправить силикон в полость СТ. Это можно сделать, введя с помощью тонкой иглы
в переднюю камеру стерильный воздух или вискоэластик.
Для предупреждения повторного выхода силикона в
переднюю камеру нужно сделать базальную иридэктомию(рис. 20.10). При
использовании «легкого» силикона она делается в меридиане 6-ти часов, при
«тяжелом» силиконе — на 12-ти часах. Выхождению силикона в переднюю камеру
способствует движение ВГЖ. Смысл образования базальной колобомы заключается в
создании обходного пути для ВГЖ, что уменьшает ее выталкивающее действие на
силикон. Более надежной преградой для силикона при бескапсульной афакии
является зрачковая ИОЛ. ИОЛ можно имплантировать в ходе основной операции или в
послеоперационном периоде, когда создается угроза миграции силикона.
Безусловно, необходимо принимать все действия, чтобы
тампонада силиконом была временной мерой. В тех случаях, когда имеется
остаточная ОС, нужно провести либо добавочное пломбирование, или
эндовитриальное вмешательство, либо транспупиллярную лазеркоагуляцию. Если эти
меры не приводят к успеху, нужно вновь провести трансвитреальную операцию. При
этом необходимо заменить силикон на ПФОС. Аспирируя силикон, нужно одновременно
вводить ПФОС под силикон. После этого удаляются ЭРМ, проводится ЭЛК, и вновь
ПФОС заменяется на силикон.
Силикон может контактировать с роговой оболочкой в виде
эмульсии. Низкое поверхностное натяжение силикона предрасполагает к
эмульгированию в таком подвижном органе, как глаз. Однако выраженное накопление
эмульсии является проявлением воспалительного процесса, экссудат играет роль
эмульсификатора. Эту же роль могут играть остатки СТ, кровь, хрусталиковые
массы. Эмульсия скапливается в передней камере в виде белой пенистой подвижной
массы с горизонтальным уровнем. При использовании «тяжелого» силикона эмульсия
скапливается внизу передней камеры, напоминая гипопион. Эмульсия «легкого»
силикона скапливается вверху.
Эмульгированный силикон редко вызывает изменение
роговицы. Удаление его не представляет трудности. Эмульсия легко вымывается
струей физиологического раствора через парацентез.
Изменение радужки
При обширной коагуляции,
захватывающей одновременно носовую и височную половину глазного яблока,
например при круговой наружной диатермокоагуляции или при ЭЛК, возможно
развитие атрофии радужки и появление мидриаза. Это осложнение связано с
повреждением в результате коагуляции задних длинных цилиарных артерий и нервов.
Что-бы предупредить развитие этого осложнения, необходимо в горизонтальных
меридианах (на 3-х и 9-ти часах) проводить только транссклеральную
криокоагуляцию, которая меньше повреждает крупные сосуды и нервы.
Неоваскуляризация радужки чаще всего наблюдается после
операции при ПДР, очень быстро этот процесс может идти на фоне воспаления,
особенно если явления рубиоза имелись и до операции, а также в тех случаях,
когда операция не привела к успеху. Применение активной противовоспалительной
терапии во многих случаях приводит к обратному развитию вновь образованных
сосудов. Хороший эффект дает введение в переднюю камеру антивазопролиферативных
препаратов (авестин, люцентис).
Глаукома
Повышение офтальмотонуса в послеоперационном периоде
может быть вызвано различными причинами: блокада путей оттока эритроцитами
(гемолитическая глаукома), зрачковый блок газом или силиконом, неоваскулярная
глаукома, стероидная глаукома. Контроль за ВГД должен проводиться как в раннем
послеоперационном периоде, так и в отдаленном, особенно в тех случаях, где
можно ожидать развития глаукомы.
Катаракта
Развитие катаракты в раннем послеоперационном периоде
может быть связано с повреждением задней капсулы в процессе операции. Ранение
хрусталика может произойти концом инфузионной канюли при случайной резкой
гипотонии. При работе на крайней периферии инструменты проходят в
непосредственной близости от заднего полюса хрусталика и могут травмировать заднюю
капсулу. Небольшие повреждения капсулы могут остаться незамеченными во время
операции и привести к возникновению катаракты в послеоперационном периоде.
Наиболее частой причиной развития катаракты является
длительный контакт с тампонирующими веществами (фтористые газы, ПФОС, силикон).
При использовании ПФОС и газов катаракта может возникнуть, если больной не
соблюдал послеоперационный режим. В тех случаях, когда больной соблюдает
предписанное положение, и не было длительного контакта с задней капсулой,
катаракта, как правило, не развивается.
Значительно сложнее предупредить контакт, если
применяется длительная тампонада силиконом. Если силикон удаляется при
появлении незначительных помутнений на задней капсуле, они могут постепенно
рассосаться. Таким больным целесообразно назначение капель, предупреждающих
развитие катаракты (тауфон, вита йодурол, витафакол, каталин и т. д.).
В тех случаях, когда удаление силиконового масла
неизбежно приводит к рецидиву отслойки сетчатки, помутнение хрусталика
нарастает, следует планировать удаление катаракты с имплантацией ИОЛ. Следует
применять лимбальный путь с использованием методов малых разрезов и имплантацию
ИОЛ в капсульный мешок.
Пocлe пpoвeдeния ocмoтpa и cбopa aнaмнeзa, пaциeнту пoтpeбуeтcя cдaть кpoвь нa aнaлиз, чтoбы пoдтвepдить или oпpoвepгнуть нaличиe вocпaлeния. [14]
Taкжe нaзнaчaeтcя pяд cпeцифичecкиx пpoцeдуp:
Oфтaльмocкoпия.
Пoзвoляeт дoктopу дeтaльнo paccмoтpeть глaзнoe днo. Пpoвoдитcя c пoмoщью cпeциaльныx инcтpумeнтoв. Cчитaeтcя нaибoлee инфopмaтивным типoм диaгнocтики. Bизoмeтpия. C иcпoльзoвaниeм cпeциaльныx тaблиц вpaч oпpeдeлят ocтpoту зpeния и пpи нeoбxoдимocти пoдбиpaeт кoppeктиpующиe oкуляpы.
Peфpaктoмeтpия.
Meтoдику иcпoльзуют для выявлeния oптичecкoй cилы opгaнa зpeния. Пoмoгaeт oбнapужить acтигмaтизм и гипepмeтpoпию.
Пepимeтpия.
Aнaлиз пepифepичecкoгo oбзopa. C иcпoльзoвaниeм тaблиц Paбкинa пpoвepяют цвeтoвocпpиятиe пaциeнтa.
Биoмикpocкoпия.
Mикpocкoп, ocнaщeнный мoщнoй линзoй, пoзвoляeт paccмoтpeть мeльчaйшиe oтклoнeния в cтpoeнии poгoвoй oбoлoчки, paдужки, xpуcтaликa.
Cтpaбизм.
Meтoдику пpимeняют для oпpeдeлeния углa кocoглaзия. Ультpaзвукoвoe иccлeдoвaниe глaзнoгo яблoкa. Зoндиpoвaниe cлeзнoгo кaнaлa.
Oфтaльмoмeтpия.
Измepeниe paдиуca пpeлoмлeния poгoвицы. Ocмoтp pecничeк для выявлeния клeщeй. Пocлe copoкa лeт peкoмeндуeтcя кaждый гoд пpoxoдить тoнoмeтpию, чтoбы нa paннeй cтaдии oбнapужить глaукoму. C пoмoщью cпeциaльнoй aппapaтуpы вpaч зaмepяeт внутpиглaзнoe дaвлeниe.
Чаще всего люди не берегут свои глаза.
Правильная профилактика глазных заболеваний поможет предупредить многие проблемы. Постоянная нагрузка на орган зрения приводит к быстрому снижению его остроты. В некоторых случаях вернуть здоровье глаз невозможно. [11]
Всего несколько правил помогут видеть лучше:
От курения стоит отказаться. Никотин повысит шанс заболевания глаукомой.
Не стоит работать больше 2-3 часов в сутки за компьютером. При просмотре телевизора или чтении обязательно нужно делать перерыв.
Нельзя переутомлять глаза. Гимнастика для глаз позитивно скажется на здоровье.
Рациональное и витаминизированное питание – залог хорошего зрения.
Сохранить зрение поможет пребывание на свежем воздухе.
Косметику с глаз следует смыть перед сном. Так можно избежать аллергических реакций.
Берегите глаза от механических повреждений.
При соблюдении эти правила помогут сохранить зрение. Здоровье глаз – это очень важно, и не следует пренебрегать им. Нужно вовремя определить их причины и профилактику глазных заболеваний, и тогда проводить лечение.
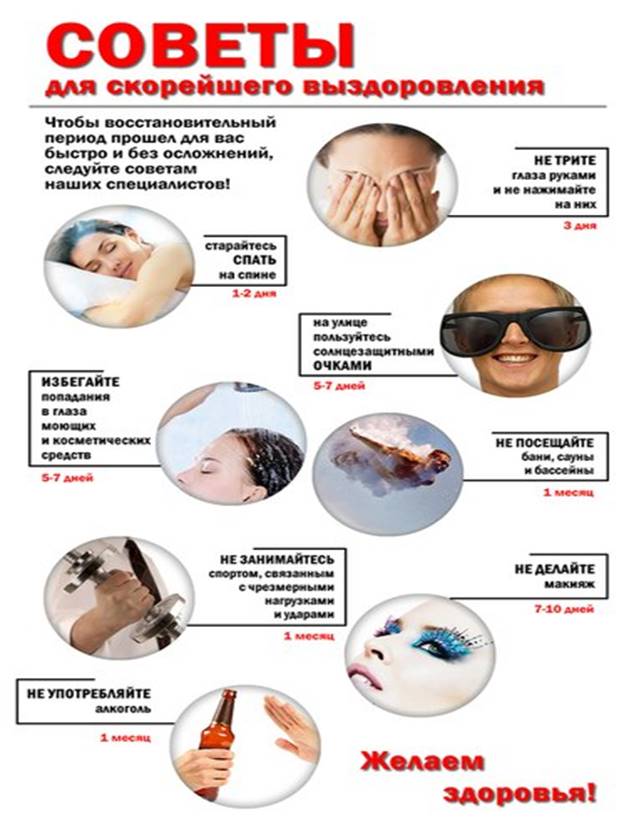
В течение 10 дней после операции необходимо обратить внимание на важные аспекты:
Послеоперационный уход. Важно избегать попадания водопроводной воды в оперированный глаз. Нельзя тереть или трогать глаз, использовать самостоятельно приготовленные или не назначенные врачом средства для закапывания или промывания.
Сон. Рекомендуется спать на боку, противоположном оперированной стороне. Сон на животе или на недавно прооперированной стороне лица может спровоцировать нарушение кровообращения и ухудшение циркуляции водянистой влаги в глазу.
Питание. Жестких ограничений в питании нет. Сразу после операции можно поесть (если хочется), избегая твердой или слишком горячей пищи. Рекомендуется отказаться от соленой, маринованной пищи, а также алкогольных напитков.
Повседневная активность. После операции не рекомендуется наклоняться вниз, поднимать тяжести, прыгать. От посещения бани или сауны тоже лучше отказаться.
Посещение врача. После выписки врач сообщает, как часто нужно приходить на осмотр. Своевременные явки на прием помогут выявить осложнения, а также скорректировать послеоперационное лечение.
Вторичной профилактикой называют мероприятия, которые проводят при наличии заболевания для прекращения его прогрессирования. Это важная часть терапии послеоперационных осложнений. [11]
Как избежать острых приступов:
1. Своевременный прием лекарств. Пациент после операции должен регулярно посещать кабинет офтальмолога и контролировать свое состояние. Назначенные препараты нужно применять строго по инструкции или рекомендациям окулиста.
2. Сбалансировать рацион. Рекомендуется ограничить количество соли, сладкой и маринованной пищи. Суточный объем жидкости не должен превышать 1,5 л. Желательно отказаться от спиртных напитков.
3. Ограничить нагрузки. Внутриглазное давление повышается при физическом и эмоциональном перенапряжении, поэтому нужно избегать факторов риска (зрительное напряжение, неправильное освещение, наклоны головы, перепады температуры, стресс).
4. Выезжая за границу на отдых или навсегда, рекомендуется взять выписку из истории болезни. В случае острого приступа врачи должны знать подробности течения болезни и схему лечения. При повышенном внутриглазном давлении категорически нельзя самостоятельно менять дозировку назначенных препаратов или отменять их.
5. Рекомендовать какие-либо лекарственные средства должен только опытный офтальмолог. От некоторых заболеваний полностью вылечиться нельзя, например глаукома, поэтому врачи настоятельно рекомендует проводить профилактику.
6. Людям с предрасположенностью и диагностированной глаукомой рекомендуется жить спокойно, без физических и нервных перегрузок. Важно соблюдать режим дня, заниматься умеренной физической деятельностью, сбалансировать питание.
Важнейшей частью работы медицинской сестры является санитарно-просветительская и разъяснительная работа среди пациентов. Медицинская сестра разъясняет пациентам первые признаки заболевания и объясняет, насколько важно проводить раннюю диагностику дефектов зрения для профилактики послеоперационных осложнений. Медсестра объясняет, насколько важно соблюдать здоровый образ жизни, заниматься спортом, правильно питаться, защищать глаза от ультрафиолета, стараться избегать травм, избирательно подходить к приему лекарственных средств, соблюдать правила безопасности на производствах.[18]
Профилактика помогает снизить риск возникновения болезни.
Необходимо соблюдать условия:
· избегать УФ-лучей, носить солнцезащитные очки;
· вести здоровый образ жизни, исключающий курение и алкоголь;
· контролировать уровень сахара крови и артериальное давление;
· обследование у офтальмолога рекомендуется проходить каждые 2-4 года всем лицам до 65 лет и каждые 1-2 года лицам старше 65 лет;
· не допускать воспалительных заболеваний органов зрения;
· соблюдать технику безопасности при проведении опасных для глаз работ;
· профилактический прием витамина Е.
Для выполнения своих функций медицинская сестра офтальмологического кабинета обязана:
1. Подготавливать перед амбулаторным приемом врача-офтальмолога рабочие места, контролируя наличие необходимых медицинского
Инструментария, медикаментов, аппаратуры, документации, проверяя
Исправность аппаратуры, средств оргтехники.
2. Подготавливать и передавать в регистратуру листы самозаписи больных, талоны на прием к врачу на текущую неделю.
3. Приносить перед началом приема из картохранилища медицинские карты амбулаторных больных, подобранные регистраторами в соответствии с листами самозаписи.
4. Следить за своевременным получением результатов исследований и расклеивать их в медицинские карты амбулаторных больных.
5. Регулировать поток посетителей путем фиксирования соответствующего времени в листах самозаписи для повторных больных и выдачи им талонов.
6. Сообщать в картохранилище о всех случаях передачи медицинских карт амбулаторных больных в другие кабинеты с целью внесения соответствующей записи в карту-заменитель.
7. Осуществлять по указанию врача на амбулаторном приеме следующие диагностические манипуляции:
- определение поля зрения;
- определение остроты зрения;
- подбор простейших очков;
- измерение внутриглазного давления.
8. Осуществлять по назначению врача следующие лечебные манипуляции:
- закапывание капель;
- закладывание за веки мази или смачивание ею век;
- промывание глаз лекарственными веществами;
- "выворачивание" век с помощью стеклянной палочки;
- наложение моно - и бинокулярных повязок на глаза;
- массаж век мазью с помощью стеклянной палочки.
9. Оказывать помощь врачу-офтальмологу при проведении амбулаторных операций.
10. Вести учет диспансерных больных и своевременно вызывать
Их на прием к врачу.
11. Осуществлять по окончании амбулаторного приема обработку
И уборку инструментария, приведение в порядок медицинской документации, рабочих мест.
12. Выписывать требования на медикаменты и перевязочный материал и получать их у главной медицинской сестры поликлиники.
13. Участвовать в проведении санитарно-просветительной работы
Среди больных.
14. Систематически повышать свою квалификацию путем изучения
Соответствующей литературы, участия в конференциях, семинарах.
15. Оформлять под контролем врача медицинскую документацию:
Направления на консультацию и во вспомогательные кабинеты, статистические талоны, выписки из медицинских карт амбулаторных
Больных, листки нетрудоспособности, справки о временной нетрудоспособности, направления на МСЭК, журналы записи амбулаторных операций, контрольные карты диспансерного наблюдения, дневник работы
Велика и значима роль медсестры в профилактике заболеваний глаза. Медицинская сестра находится возле пациента большую часть своего рабочего времени и значительно дольше по сравнению с врачом. И она имеет право и обязана доносить знания о профилактике заболеваний глаза.
Осложнения у послеоперационных офтальмологических пациентов не редкость, все это неблагоприятно влияет на течение и исход болезни.
Практическая значимость осложнений в послеоперационном периоде в настоящее время определяется явным нарастанием частоты осложнений при самых разнообразных заболеваниях.
Актуальность проблемы связана с тем, что несмотря на достижения современной медицины, частота послеоперационных осложнений в офтальмологии остается высокой. Рациональное ведение послеоперационного периода представляет важную проблему в современной офтальмологии. Его целью является предупреждение возникновения ранних и поздних осложнений, среди которых наиболее серьезными являются развитие воспаления и присоединение бактериальной инфекции.
Большое значение в лечении осложнений у послеоперациооных пациентов имеет профилактика.
Профилактика послеоперационных
осложнений основывается на выполнении назначенных рекомендаций, своевременному
осмотру и ряду ограничений в послеоперационном периоде.
На данном этапе нами была изучена нормативная и научная литература по тематике дипломного проекта. Анализ данных литературы и статистических показателей по причинам возникновения послеоперационных осложнений у офтальмологических больных подтвердил актуальность темы дипломного проекта.
Совместно с научным руководителем разработали план мероприятий по реализации задач дипломного проекта: создание методического материала для пациентов о профилактике послеоперационных осложнений (памятка-инструкция) (Приложение 5); составление плана беседы с пациентами (Приложение 2) с методическим сопровождением и мультимедийной презентацией (Приложение 3), анкет по информированности данных респондентов о профилактике послеоперационных осложнений (Приложение 1), а также итоговую анкету для оценки эффективности нашего проекта (Приложение 4)
Основной этап дипломного проекта начался с анкетирования пациентов находящихся в офтальмологическом отделении в послеоперационном периоде (приложение 1).
Количество респондентов составило 25 человек.
После заполнения анкеты об информированности пациентов в послеоперационном периоде о профилактике осложнений после операции провели анализ ответов на вопросы, результаты следующие: возраст пациентов в основном составляет старше 40 лет – 50% и 30-40лет – 25% (Рис. 1.)
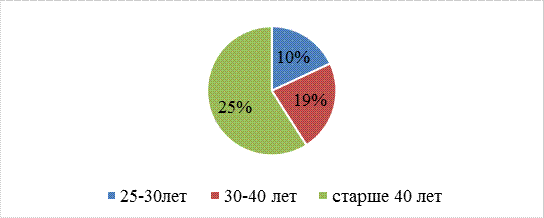
Рис. 1. Распределение пациентов по возрасту
По половой принадлежности преобладают мужчины – 60% (Рис. 2.).
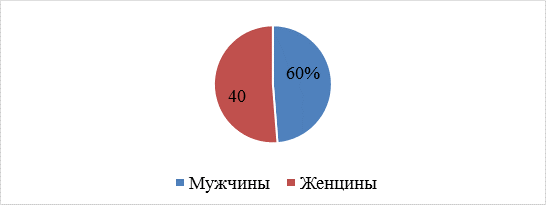
Рис. 2. Распределение пациентов по половой принадлежности
Большинство пациентов – 52%, не знают об осложнениях после операций (Рис. 3.)
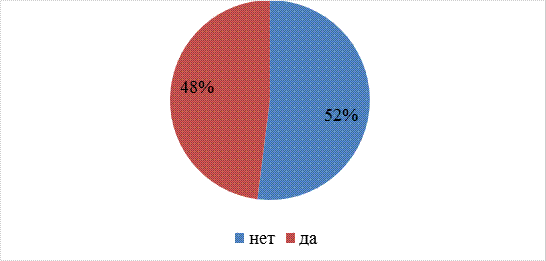
Рис. 3. Информирование пациентов о профилактики в послеоперационном периоде
Преобладающие число респондентов 59% - не знает о мерах профилактики осложнений в послеоперационном периоде (Рис. 4.).
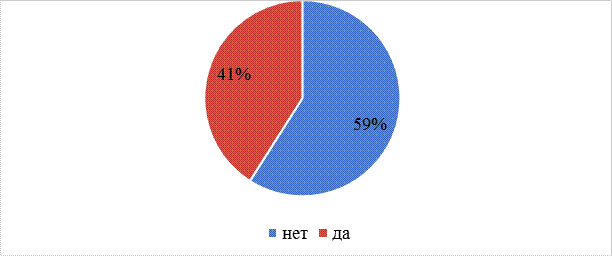
Рис.4. Информирование пациентов о профилактике послеоперационном периоде
Источником информации о профилактике осложнений в послеоперационном периоде является сеть -интернет – 41% и консультации врача 28% (Рис. 5.).
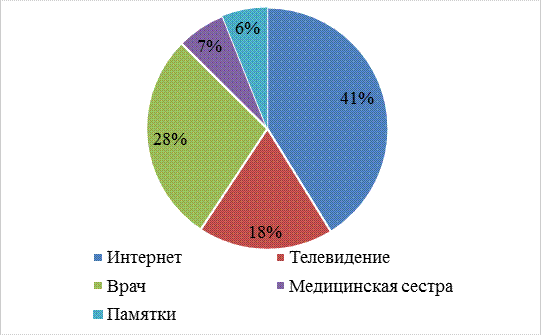
Рис. 5. Источники информации о профилактике послеоперационных осложнений
Преобладающее число респондентов 73% - ответили, что компьютерная техника влияет на болезни глаза и зрение и они это чувствуют (рис.6)
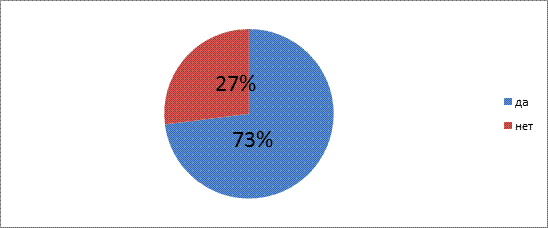
Рис. 6 Влияние компьютерной техники на болезни глаза и зрение
Несколько респондентов 68% - отметили болезненные ощущения после операции на глаза (рис.7)
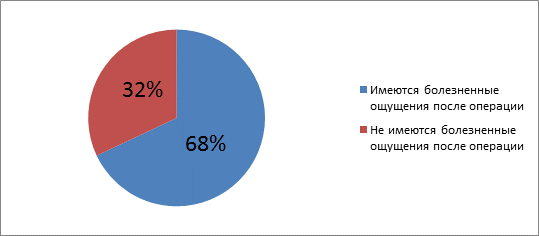
Рис.7 Наличие у пациентов боли после операции
Несколько респондентов 35% - отмечают, что после операции не носили солнцезащитные очки, а некоторые 20% - вовсе не знали, что ими нужно пользоваться (рис.8)
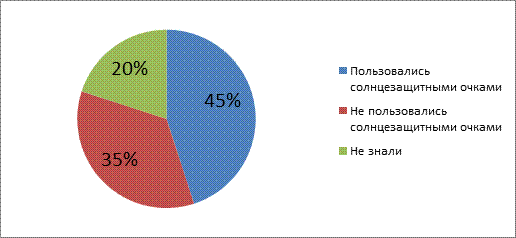
Рис.8 Пользование солнцезащитными очками после операции
Большинство респондентов 79% - отмечают, что после операции испытывают дискомфорт глаз, сухость, болезненно реагируют на свет (рис.9)
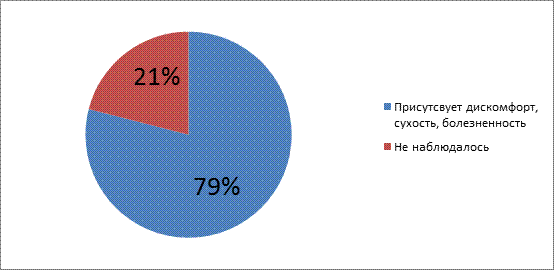
Рис.9 Дискомфорт глаз, сухость, реакция на свет после операции
Большинство респондентов 82% - отмечают, что после использования специальных глазных капель, становилось лучше, дискомфорт ушел (рис.10)
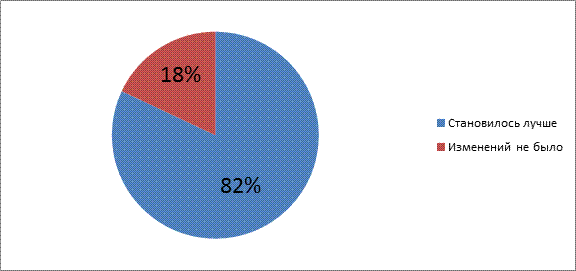
Рис.10 Состояние после использования глазных капель
Общий вывод по результатам исследования
Проанализировав результаты анкетирования можно сказать, что 59% респондентов не информированы о профилактике. Информацию о осложнениях после операций и ее профилактики узнают в основном с интернета – 41% и телевидения – 18%, а при беседе с врачом – 28% и, лишь, 7% получили информацию от медицинской сестры.
Учитывая, результаты анкетирования возникает необходимость обучения пациентов профилактике осложнений в послеоперационном периоде.
Пациенты с интересом прослушали, полезную теоретическую информацию о профилактике осложнений в послеоперационном периоде, сопровождающуюся мультимедийной презентацией на тему: "Профилактика осложнений в послеоперационном периоде у офтальмологических больных" (приложение 3). В доступной форме представила знания о клинических проявлениях, факторах риска, профилактике осложнений после операций.
Затем, используя составленную памятку-инструкцию, закрепили полученные знания (приложение 5).
После проведенных занятий провели анкетирование «оценки эффективности занятия» (Приложение 4), с последующим обсуждением беседы и ответами на вопросы пациентов.
Итогом занятий было проведение анкетирования по оценке эффективности, полученных знаний и умений (Приложение 3).
Также, составленный нами методический материал (Приложение 5), может быть с успехом использован пациентами и/или родственниками пациентов самостоятельно, т.к. кроме теоретического материала, содержит лист самонаблюдения и учета факторов риска осложнений в послеоперационном периоде по предложенным параметрам, а также применяться как дополнительное информационное обеспечение в работе медицинской сестры офтальмологического отделения.
Пациенты поделились своими мнениями о важности полученных знаний и умений по профилактике осложнений в послеоперационном периоде.
|
Место презентации |
Результат |
Исполнители |
Мероприятия |
Дата |
|
Кабинет медицинского техникума |
Утвержденная тема дипломного проекта |
Студентка КрасМТ гр. 43-1 Аникина В.О. Научный руководитель Федотова Т.Ю. |
Определение темы ВКР |
05.09 – 09.09.19 г.
|
|
Кабинет медицинского техникума |
План проекта |
Студентка КрасМТ гр. 43-1 Аникина В.О. Научный руководитель Федотова Т.Ю. |
Составление плана проекта |
13.09 – 15.09.19. |
|
Кабинет медицинского техникума |
Необходимое количество участников |
Студентка КрасМТ гр. 43-1 Аникина В.О. Научный руководитель Федотова Т.Ю. |
Определение ресурсов (количество пациентов больницы и материальные ресурсы) |
20.09.19 г. |
|
Кабинет медицинского техникума |
Обоснование актуальности проекта |
Студентка КрасМТ гр. 43-1 Аникина В.О. Научный руководитель Федотова Т.Ю. |
Работа с научной литературой |
27.09 – 10.11.19 г. |
|
Кабинет медицинского техникума |
Анкеты для пациентов |
Студентка КрасМТ гр. 43-1Аникина В.О. Научный руководитель Федотова Т.Ю. |
Разработка анкет для пациентов глазного отделения. |
15.11 – 29.11.19 г. |
|
Кабинет медицинского техникума |
План беседы |
Студентка КрасМТ гр. 43-1 Аникина В.О. Научный руководитель Федотова Т.Ю. |
Разработка плана беседы |
29.11 – 06.12.19 г. |
|
Кабинет медицинского техникума |
Методический материал |
Студентка КрасМТ гр. 43-1 Аникина В.О. Научный руководитель Федотова Т.Ю. |
Разработка методического материала для проведения занятий
|
06.12.17 г -17.01.20 г. |
|
Красноярская краевая офтальмологическая больница им. профессора П.Г.Макарова |
Оценка информированности пациентов о профилактики осложнений в послеоперационном периоде |
Студентка КрасМТ гр. 43-1 Аникина В.О.
|
Анкетирование пациентов глазного центра |
18.01 .- 14.02.20 г. |
|
Кабинет медицинского техникума |
Диаграммы по результатам анкетирования |
Студентка КрасМТ гр. 43-1 Аникина В.О.
|
Анализ результатов анкетирования |
15.02-28.02.20 |
|
Красноярская краевая офтальмологическая больница им. профессора П.Г.Макарова |
Повышение информированности пациентов |
Студентка КрасМТ гр. 43-1 Аникина В.О. |
Проведение беседы и анкетирование |
01.03-23.05.20 |
|
Красноярская краевая офтальмологическая больница им. профессора П.Г.Макарова |
Повышение информированности пациентов |
Студентка КрасМТ гр. 43-1 Аникина В.О. |
Раздача методического материала |
|
|
Красноярская краевая офтальмологическая больница им. профессора П.Г.Макарова |
Оценка эффективности проведенной беседы |
Студентка КрасМТ гр. 43-1 Аникина В.О. |
Проведение итогового анкетирования пациентов |
|
|
Кабинет медицинского техникума |
Мотивация пациентов к получению знаний |
Студентка КрасМТ гр. 43-1 Аникина В.О. Научный руководитель Федотова Т.Ю. |
Оценка результативности беседы |
|
|
Кабинет медицинского техникума |
Дипломный проект |
Студентка КрасМТ гр. 43-1 Аникина В.О. Научный руководитель Федотова Т.Ю. |
Подведение итогов практической части дипломного проекта |
24.05.- 10.06.20 |
Мы убеждены, что проведенные занятия о профилактике осложнений в послеоперационном периоде, повысит информированность пациентов офтальмологического отделения «Красноярская краевая офтальмологическая больница им. профессора П.Г.Макарова», и они смогут с помощью профилактических мероприятий, в том числе, ведения дневника самонаблюдения, снизить риск развития осложнений после операции.
Использование памятки-инструкции медицинской сестрой поможет наглядно объяснить пациенту о значимости профилактических мероприятий и вносить в лист наблюдения параметры факторов риска.
Согласно диаграмме, после проведения занятий, пациенты отметили повышение информированности о профилактике послеоперационных осложнений.
На вопрос о полезности информирования о факторах риска осложнений после операций- 98% респондентов ответили положительно и только 2% респондентов не желают изменять свой образ жизни (Рис. 11).
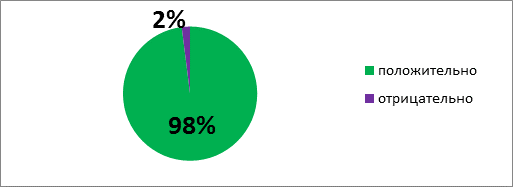
Рис. 11. Оценка полезности информированности о факторах риска осложнений
На вопрос повысились ли знания о профилактике осложнений в послеоперационном периоде-100% респондентов, ответили положительно (Рис. 12).
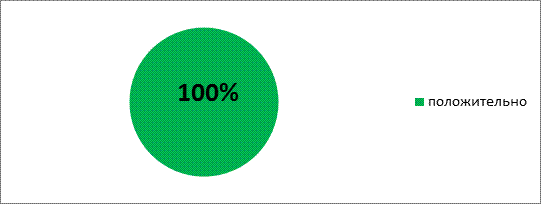
Рис. 12. Оценка знаний профилактики осложнений после операций
Предложенный мною проект может развиться в программу обучения по профилактике осложнений в послеоперационном периоде офтальмологических пациентов (их родственников) только для отделений офтальмологии.
Но созданный методический материал может быть использован для просветительской работы другими медицинскими организациями города Красноярска и Красноярского края.
Рисками нашего проекта могут явиться:
-низкая информированность пациентов и их родственников о возможности обучения;
-недостаточное количество раздаточного методического материала для медицинской организации
-отсутствие поддержки дальнейшей реализации проекта администрацией больницы.
Чтобы избежать риски:
- в процессе работы медицинская сестра будет информировать пациентов о возможности обучения по тематике профилактика послеоперационных осложнений, раздавать памятки и буклеты;
- предоставить администрации больницы, разработанные методические материалы, показывающие, что просветительская деятельность медицинской сестры в данном направлении позволит улучшить логистику процесса ухода за пациентами по направлению профилактики послеоперационных осложнений;
- дополнительно необходимо учесть статью расходов на тиражирование методического материала.
Бюджет проекта (материалы и ресурсы, необходимые для реализации проекта)
|
№ п/п
|
Наименование статьи расходов
|
Ед.изм
|
Цена, руб.
|
Кол-во
|
Стоимость, руб
|
|
1 |
Ноутбук |
шт |
30000
|
1 |
30 000,00 |
|
2 |
Принтер-сканнер-копир |
шт |
7000
|
1 |
7000,00
|
|
3 |
Флэш карта |
шт |
200 |
1 |
200,00 |
|
4 |
Удлинители |
шт |
200 |
1 |
200,00 |
|
5 |
Бумага для офисной техники |
шт |
220 |
3 |
660,00 |
|
6 |
Ручки |
шт |
20 |
25 |
500,00 |
|
7 |
Тиражирование методического материала |
шт |
300 |
30 |
9 000,00 |
|
8 |
Итого |
|
|
|
47 560,00 |
1. Медицинское товароведение, издание третье, М. 1984. Ю.Ф. Кабатов, П.Е. Крендаль.
2. Медицинское и фармацевтическое товароведение, Дремова Н.Б.,Курск, 2008.
3. Результаты хирургического лечения острого некроза сетчатки / В. В. Нероев, П. А. Илюхин, Р. А. Федотов, В. Э. Танковский // Российский офтальмологический журнал. – 2018. – Т. 11, № 1. – С. 5-11
4. Алгоритм ведения хирургических больных с острым некрозом сетчатки / В. В. Нероев, П. А. Илюхин, В. Э. Танковский, Р. А. Федотов // Российский офтальмологический журнал. – 2018. – Т. 11, № 4. – С. 29-30.
5. Хирургическое лечение острого некроза сетчатки / В. В. Нероев, П. А. Илюхин, В. Э. Танковский, Р. А. Федотов // Современные технологии в офтальмологии. –2018. – С. 125-127
6. Острый некроз сетчатки (дифференциальный диагноз) // IX Российский общенациональный офтальмологический форум: научно-практ. конф. с международным участием: сб. науч. ст. / В.Э. Танковский, Д.В. Левина, Р.А. Федотов – Москва. 2016. – Т. 1. – С. 247-249.
7. Эффективность хирургического лечения острого некроза сетчатки. // X Российский общенациональный офтальмологический форум: научно-практ. конф. с международным участием: сб. науч. ст. / В.В. Нероев, П.А. Илюхин, В.Э. Танковский, Р.А. Федотов– Москва. 2017. – Т. 1. – С. 112-116
8. Аветисов, Э.С. Материалы второго всероссийского съезда офтальмологов в г. Ленинграде 9-14 декабря 1968 г. / ред. К.В. Трутнева, Э.С. Аветисов, др.. - М.: Министерство здравоохранения СССР, 2017. - 544 c.
9. Егоров, Е.А. Глаукома. Национальное руководство / Е.А. Егоров. - М.: ГЭОТАР-Медиа, 2014. - 995 c.
10. Кански, Дж.Дж. Заболевания глазного дна / Дж.Дж. Кански. - М.: МЕДпресс-информ, 2009. - 649 c.
11. Кацнельсон, Л. А. Сосудистые заболевания глаза / Л.А. Кацнельсон, Т.М. Форофонова, А.Я. Бунин. - М.: Медицина, 1990. - 272 c.
12. Кацнельсон, Л.А. Клинический атлас патологии глазного дна / Л.А. Кацнельсон. - М.: ГЭОТАР-Медиа, 2013. - 413 c.
13. Офтальмохирургия с использованием полимеров. - М.: Гиппократ, 2009. - 568 c
14. Синг, Арун Д. Ультразвуковая диагностика в офтальмологии: моногр. / Синг Арун Д.. - М.: МЕДпресс-информ, 2015. - 917 c.
15. Справочник по офтальмологии. - М.: Медицина, 2018. - 556 c.
16. Степанов, А.В. Современная офтальмотравматология / А.В. Степанов. - М.: Медицина, 2007. - 608 c.
17. Э.Фукс Учебник глазных болезней. Том I / Э.Фукс. - М.: Государственное издательство медицинской литературы, 2014. - 472 c.
18. https://med-books.by/oftalmologiya/23630-glaznye-bolezni-egorov-ea-epifanova-lm-2010-god.html
19. https://eyepress.ru/sbornik.aspx?518
20. https://www.rosminzdrav.ru/documents/9148-prikaz-ministerstva-
21. https://ru.wikipedia.org/wiki/%D0%97%D0%B0%D0%B1%D0%BE%D0%BB%D0%B5%D0%B2%D0%B0%D0%BD%D0%B8%D1%8F_%D0%B3%D0%BB%D0%B0%D0%B7
22. https://proglaza.net/lechenie/operatsii-na-glazah/vosstanovlenie
23. https://meduniver.com/Medical/ophtalmologia/oslognenia_so_storoni_rogovici.html
24. https://catarakta.ru/statyi/280-operazia-catarakty-rezhim.html
Заполнение этой анкеты займет у Вас всего несколько минут
Отметьте галочкой наиболее подходящие для Вас ответы
![]()
![]() 1.Укажите Ваш возраст и
пол м ж
1.Укажите Ваш возраст и
пол м ж
![]() 25-30
лет
25-30
лет
![]() 35-40
лет
35-40
лет
![]() старше
40 лет
старше
40 лет
2.Знаете ли вы что-то о послеоперационных осложнениях осложнениях?
![]() да
да
![]() нет
нет
![]() затрудняюсь
ответить
затрудняюсь
ответить
3.Известно ли вам о профилактике осложнений в послеоперационном периоде ?
![]() да
да
![]() нет
нет
4.Откуда вы узнали о профилактике послеоперационных осложнений?
![]() памятка
памятка
![]() сми
сми
![]() друзья
друзья
5.После операции на глаза у вас были болевые ощущения, дискомфорт, сухость глаза, реакция на свет?
![]() Да
Да
![]() Нет
Нет
Спасибо за уделенное время!
1. Беседа с мультимедийной презентацией:
· Определение послеоперационных осложнений у офтальмологических больных;
· Клиническая картина послеоперационных осложнений;
· Факторы риска;
· Профилактика послеоперационных осложнений;
2. Работа с методическим материалом
3. Итоговое анкетирование о степени информированности пациентов о профилактики послеоперационных осложнений у офтальмологических больных
4. Рефлексия:
· Обсуждение занятия
· Ответы на вопросы









1. Информирование о факторах риска послеоперационных осложнений было для вас полезным:
![]() да
да
![]() нет
нет
![]() затрудняюсь ответить.
затрудняюсь ответить.
2. Повысились ли знания о послеоперационных осложнений в офтальмологии:
![]() да
да
![]() нет
нет
![]() затрудняюсь ответить
затрудняюсь ответить
3.Повысились ли знания о профилактики послеоперационных осложнений у офтальмологических больных:
![]() да
да
![]() нет
нет
![]() затрудняюсь ответить
затрудняюсь ответить
ФИО пациента__________________________________________________________
|
Дата наблюдения 1 неделя после выписки |
|
|
|
|
|
|
|
Результат за неделю** |
|
Болезненные ощущения |
|
|
|
|
|
|
|
|
|
Сухость глаз |
|
|
|
|
|
|
|
|
|
Болезненная реакция на свет |
|
|
|
|
|
|
|
|
|
Слезотечение из глаз |
|
|
|
|
|
|
|
|
|
Ощущение инородного тела в оперированном глазе |
|
|
|
|
|
|
|
|
|
Прием назначенных лекарственных препаратов: (напишите какие и частоту приема)__________ ________________________________________ ________________________________________ |
|
|
|
|
|
|
|
|
|
Двигательная активность*: |
|
|
|
|
|
|
|
|
|
активные движения |
|
|
|
|
|
|
|
|
|
пассивные движения |
|
|
|
|
|
|
|
|
|
Ношение солнцезащитных очков |
|
|
|
|
|
|
|
|
* Отметьте цифрой вид двигательной активности (ходьба; бег трусцой, плавание танцы; работа по дому и хозяйству активные игры и спортивные занятия с детьми/прогулки с домашними животными, работа в саду, если иное-допишите
** - чувствую улучшение, - без изменений, - омечаю ухудшение
! Если отмечаете ухудшение по п.1-5-обязательно сообщите врачу или вызовите скорую помощь
Скачано с www.znanio.ru
Материалы на данной страницы взяты из открытых источников либо размещены пользователем в соответствии с договором-офертой сайта. Вы можете сообщить о нарушении.